VERSCHILLENDE AANDOENINGEN
Wij bieden het volledige gamma aan van onderzoeken en behandeling van ziekten van de bloedvaten.
Bij longziekten verzorgen wij de heelkundige behandeling.
Wij bieden het volledige gamma aan van onderzoeken en behandeling van ziekten van de bloedvaten.
Bij longziekten verzorgen wij de heelkundige behandeling.

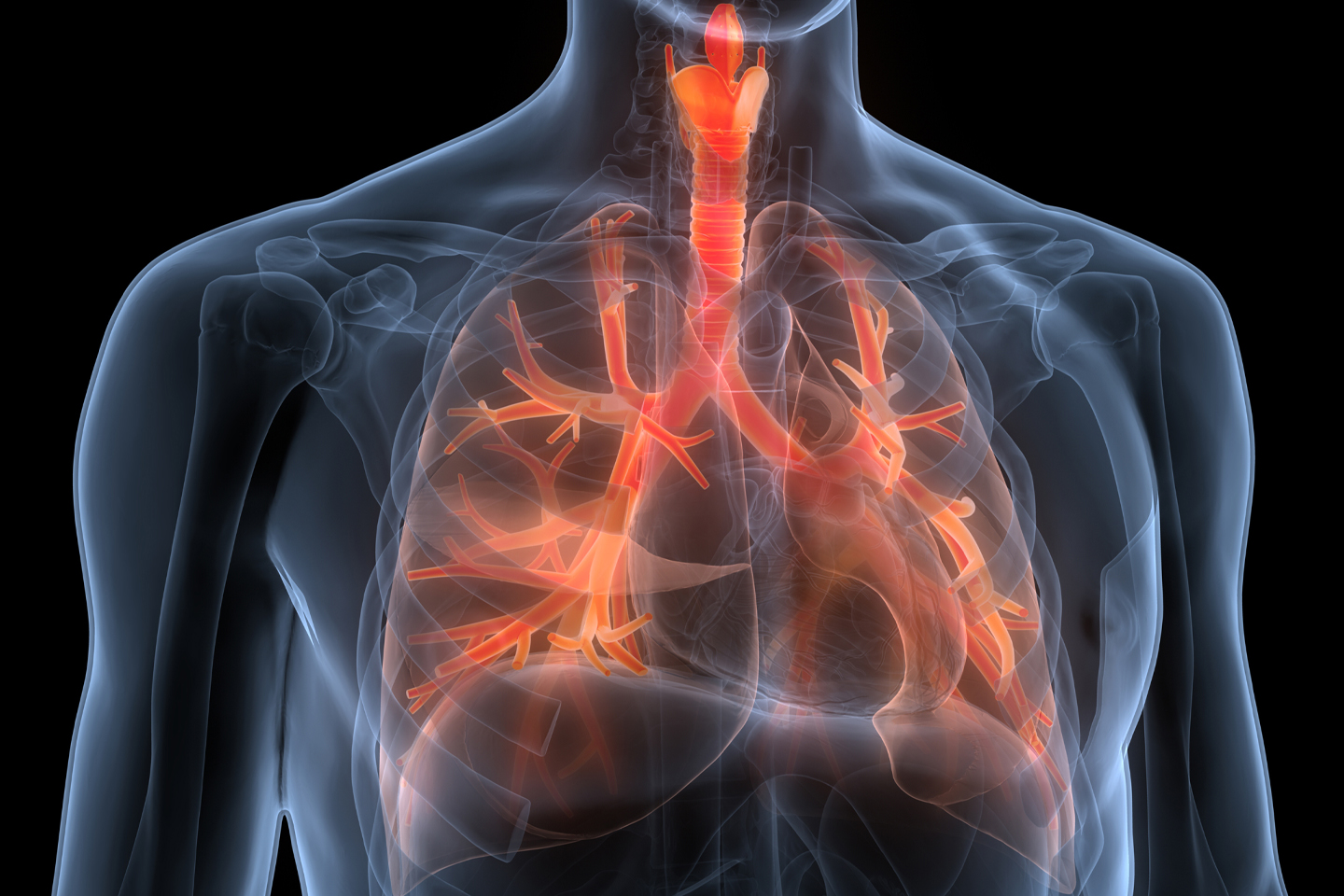


Slagaders voeren zuurstofrijk bloed van het hart naar de rest van het lichaam. Ze hebben een dikke, gespierde wand die het bloed voortstuwt. Slagaders kunnen echter verstoppen door ophoping van vet of verkalking (atherosclerose) of uitstulpen door verzwakking van de wand (aneurysma).
De symptomen van een beroerte kunnen zijn:
Deze symptomen kunnen van korte duur zijn, maar ook definitief : Een TIA is een kleine beroerte waarvan de verschijnselen van korte duur zijn, een CVA is een beroerte met kans op blijvende letsels en uitval.
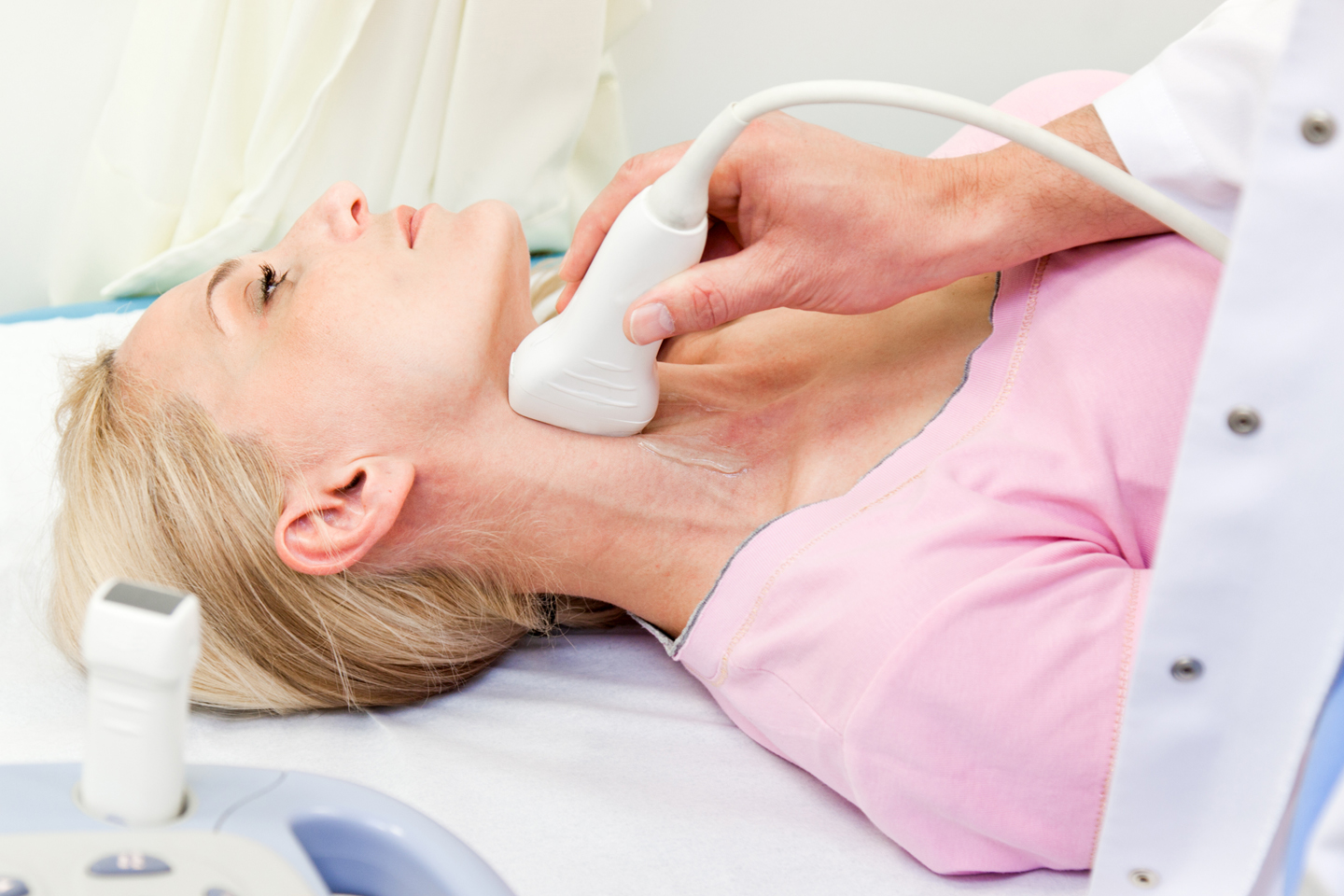
Duplex echografie van de halsslagaders wordt meestal als screening onderzoek verricht. Aanvullend kan er nog een CT angiografie of NMR angiografie worden gepland indien een belangrijke stenose wordt vermoed op duplex. Hiermee kan de anatomie en de graad van stenose.in beeld gebracht worden. CT/NMR-scan van de hersenen kan aangewezen zijn om te zien in hoeverre er al schade van de hersenen is opgetreden.
Na de operatie worden neurologische toestand, bloeddruk en pols goed opgevolgd.
Vernauwingen of volledige verstopping van de bloedvaten in de benen geven variabele klachten afhankelijk van de ernst. Aanvankelijk voelt men weinig, de eerste symptomen zijn verkramping bij het stappen (etalagebenen), nadien komen er ook pijnklachten in rust of wondproblemen.
Een vernauwing in de slagader is het gevolg van slagaderverkalking (atherosclerose). Bekende risicofactoren voor slagaderverkalking zijn roken, hypertensie (hoge bloeddruk), diabetes mellitus (suikerziekte) en een te hoog cholesterolgehalte in het bloed.
Duplex echografie van de slagader wordt meestal als screeningsonderzoek verricht. CT angiografie of NMR angio zal gepland worden indien er een belangrijke stenose vermoed wordt op duplex, hiermee kan de anatomie en graad van vernauwing in beeld gebracht worden.
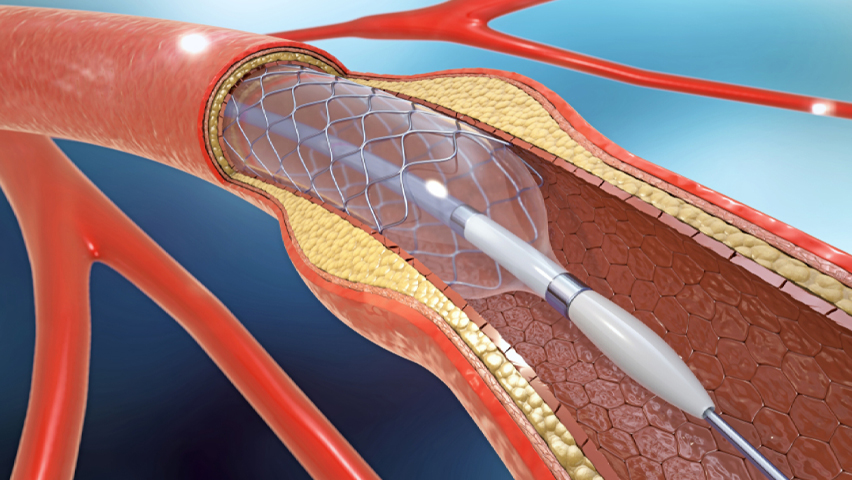
DILATATIE EN STENT: een endovasculaire behandeling gebeurt via een prik in de lies (of arm) waarbij een werkkanaal of sheath geplaatst wordt . De vernauwing of verstopping van de slagader wordt onder beeldvorming opgezocht en gepasseerd met een voerdraad. Dan kan met een ballon de vernauwing worden opengelaten (gedilateerd). Aansluitend wordt dan soms een veertje (stent) geplaatst in de arterie. Het prikgat in de lies wordt bij beëindigen van de procedure gesloten en er wordt een drukverband aangelegd.
KLASSIEKE HEELKUNDE: Wanneer endovasculaire behandeling niet mogelijk is kan er voor een liesplastie (openmaken van de liesslagader) of een overbrugging (van de lies naar de knie) geopteerd worden. Deze ingrepen gebeuren via een insnede in de lies (en ter hoogte van de knie). Als overbrugging kan er een eigen ader of soms soms een kunststof prothese gebruikt worden. Indien er zich in het bloedvat een klonter gevormd heeft kan deze behandeld worden door via een incisie de klonter heelkundig te verwijderen. Een andere optie is de klonter te behandelen met thrombolyse. Hierbij wordt een klonteroplossend middel rechtstreeks via een catheter in de klonter ingespoten, zodat deze oplost in de volgende dagen. Nadien kan er dan aansluitend indien nodig een onderliggende probleem endovasculair behandeld worden. Tijdens de periode van thrombolyse zal U op de dienst Intensieve Zorgen gehospitaliseerd worden gezien er een veralgemeend hoger risico op bloeding aanwezig is door de toegediende medicatie.
Na een endovasculaire behandeling kan u meestal dezelfde of de volgende dag naar huis indien de prikplaats en de bloedafname gunstig zijn. Bij open heelkunde is dit meestal na enkele dagen als u goed hersteld bent.
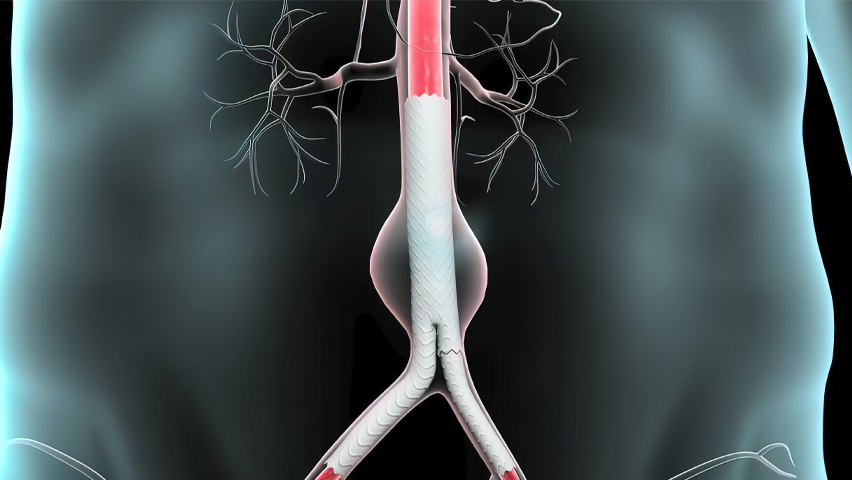
Verbreding van de buikslagader wordt meestal niet gevoeld door de patiënt. Het gevaar schuilt erin dat een aneurysma plots gaat bloeden en acute pijn veroorzaakt, wat levensbedreigend kan zijn. Daarom wordt een aneurysma liefst preventief behandeld afhankelijk van de vorm en de diameter.
Voor de beoordeling van een aneurysma wordt meestal een CT angiografie gepland, afhankelijk van de nierfunctie.
ENDOPROTHESE: Omdat een klassieke ingreep voor aneurysmavorming ter hoogte van abdominale aorta en bekkenvaten een ernstige lichamelijke belasting vormt voor de patiënt en ernstige risico’s inhoudt, zijn er minder invasieve alternatieven ontwikkeld. Deze endovasculaire aortaherstel procedures of EVAR procedures zijn echter alleen mogelijk als de anatomie van het aneurysma en de omliggende vaten het toelaten. Het aneurysma wordt behandeld met een stent die ontplooid wordt via een prik in de beide liezen.
KLASSIEKE HEELKUNDE: indien een endovasculaire aanpak niet aangewezen is, kan er voor een open heelkundig herstel gekozen worden. Hierbij wordt de zieke buikslagader vervangen door een kunststof prothese. In de volksmond wordt deze ingreep een “broek” of “carrefour” genoemd.
Na de ingreep dient U op regelmatige tijdstippen (meestal na 3 maanden en dan jaarlijks) een opvolging door middel van beeldvorming (echo, CT of NMR) te krijgen. Deze opvolging is wenselijk omdat op termijn het aneurysma opnieuw kan groeien door een inwendig lek in de aneurysmazak (Endoleak).
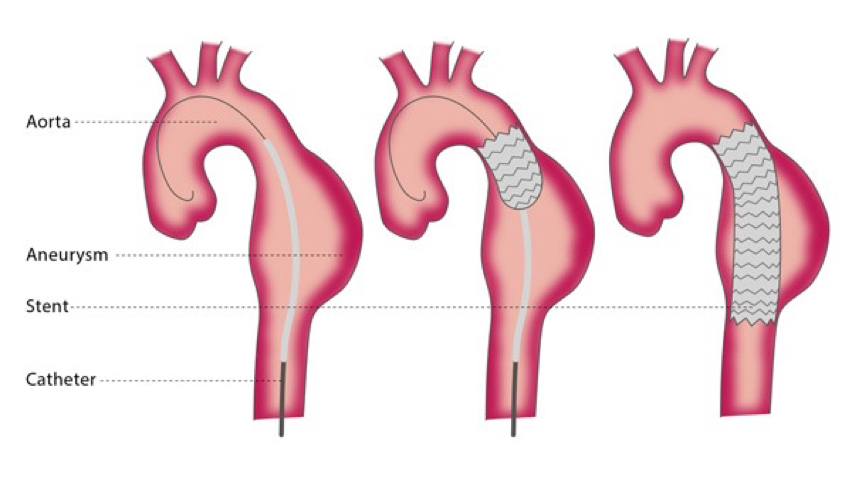
Verbreding van de borstslagader wordt meestal niet gevoeld door de patiënt, soms is er wat zeurende rugpijn. Het gevaar schuilt erin dat een aneurysma plots gaat bloeden en acute pijn veroorzaakt, wat levensbedreigend kan zijn. Daarom wordt een aneurysma liefst preventief behandeld afhankelijk van de vorm en de diameter.
Voor de beoordeling en planning van de ingreep van een aneurysma wordt meestal een CT angiografie gepland, afhankelijk van de nierfunctie.
Afhankelijk van de lokalisatie en vorm van het aneurysma zal een behandeling door de vaatchirurg of door de hartchirurg (aneurysma net boven de hartuitgang) ingepland worden.
Na een endovasculaire herstel wordt de punctieplaats in de lies goed opgevolgd, alsook de nierfunctie postoperatief. Een controle scan of echo zal gepland worden bij ontslag. Advies over de bloedverdunners postoperatief dient strikt te worden opgevolgd.
Vernauwing van de nierslagader kan soms hoge bloeddruk en dalende nierfunctie veroozaken. Vernauwing van de darmslagader kan soms typische pijnklachten in de buik veroorzaken kort na de maaltijd.
Vernauwingen van nier- en darmslagader worden doorgaans beoordeeld op een echografie, CT of MR angiografie
Endovasculair herstel met ballon en stent is afhankelijk van de ernst van de vernauwing en de aanwezige klachten. Wat betreft vernauwingen van de darmslagaders gaat het meestal om een krampend gevoel na de maaltijd. Wat betreft vernauwingen van de nierslagaders gaat het meestal om verminderde nierfunctie of bloeddrukproblemen.
Na een endovasculaire herstel wordt de punctieplaats in de lies goed opgevolgd, alsook de nierfunctie postoperatief. Meestal kan u de volgende dag het ziekenhuis verlaten. Advies over de bloedverdunners postoperatief dient strikt te worden opgevolgd.
Spataders geven aanvankelijk weinig klachten. Soms worden kleine spataders zichtbaar voor er klachten zijn en zonder dat er grote spataders zijn. Beginnende spataders kunnen de typische klachten uitlokken van zware, vermoeide en soms warme benen, gespannen gevoel of jeuk. Met verloop van tijd kan een vochtophoping ontstaan, huiduitslag, verkleuring of verharding van de huid, of kan zelfs een open wonde (veneus ulcus) ontstaan. De huid gaat stuk en geneest niet spontaan.
Een duplex is het beste onderzoek om de functie van de aderen te beoordelen. Het is een volledig pijnloos en niet-schadelijk onderzoek. De resultaten bepalen mee het beleid : moet er geopereerd worden, zo ja welke aderen, of kan er nog drooggespoten (gescleroseerd) worden? Gezien de belangrijkheid naar beleid toe wordt deze duplex daarom door de vaatchirurg gedaan en best niet te lang voor de behandeling.
Onder algemene verdoving prikt uw arts het zieke deel van de ader aan. Onder echografiegeleide wordt een laser catheter opgevoerd doorheen de lekkende VSM of VSP tot aan de uitmonding in de diepe ader. Aangezien de coagulatie van hieraf gebeurt, is er geen noodzaak aan een insnede ter hoogte van de lies of knieholte, waardoor de kans op wondinfectie hier niet aanwezig is. Rond de ader wordt dan een koude vloeistof ingebracht die de omliggende weefsels beschermt tegen de hoge temperatuur van de lasertip. Tenslotte wordt dan de laser glasvezel progressief van de lies (of kniekuil) naar beneden teruggetrokken waarbij de dosis energie continu kan worden aangepast en het dichtschroeien van de ader gevolgd wordt op echografie. De behandeling neemt een uurtje in beslag en gebeurt in dagopname.
Voordelen: er is geen wonde in de lies of kniekuil, wat het herstel bespoedigt en het hematoom en pijn vermindert. Tot zeker 6 weken postoperatief kan zwelling, verharding en blauwverkleuring aanwezig zijn, deze verdwijnen normaal gezien volledig na enkele weken. Deze techniek kan echter niet altijd worden toegepast : bij teveel vertakkingen in de lies, een ader die te kronkelig is of teveel is uitgezet of klonters bevat, kan de laser niet gebruikt worden zal uw arts voor de klassieke behandeling kiezen.
Crossectomie: via een kleine insnede in de lies wordt de uitmonding van de oppervlakkige ader en haar zijtakken naar het diepe systeem onderbonden. Door de ader wordt een plastic stripper opgevoerd en vastgemaakt ter hoogte van de lies. De ader wordt dan verwijderd of “ gestripped” van de lies naar de enkel of knie. Na de operatie is er meestal een hematoomvorming (blauwe plekken) door het sijpelen vanuit kleine zijtakjes in het strip-traject.
Via een puntvormige incisie (enkele mms) wordt een uitgezette ader lokaal verwijderd met een haakje. Dit kan samen met de endoveneuze laserbehandeling of met een stripping gecombineerd worden, maar kan ook los van een andere ingreep gebeuren.
Foambehandeling wordt ambulant uitgevoerd op de raadpleging, en vraagt geen werkonbekwaamheid. De spatader wordt aangeprikt onder begeleiding van beeldvorming door een echosonde of laserlamp. De spatader wordt aangeprikt en een schuimig mengsel van lucht en Aethoxysclerol wordt ingespoten. Het gebruik van schuim ipv vloeistof bestaat er uit dat het schuim zich beter verspreidt over grotere oppervlakten, blijft beter zitten en kan langer inwerken en daardoor kunnen ook grotere spataders behandeld worden. Na de behandeling is het zeer belangrijk dat er een compressie kous gedragen wordt waardoor de spatader gaat verkleven, verschrompelen en uiteindelijk zal verdwijnen.
Foam echosclerose wordt ambulant uitgevoerd op de raadpleging, en vraagt geen werkonbekwaamheid. Aanprikken van ader ‘onder echogeleide’: echosonde glijdt over de huid en geeft een beeld van de ader. De ader wordt aangeprikt en een schuimig mengsel van lucht en Aethoxysclerol wordt ingebracht. Voordeel schuim tov vloeistof: het schuim verspreidt zich beter over grotere oppervlakten, blijft beter zitten en kan langer inwerken en dus kunnen ook grotere aders behandeld worden. Door het dragen van de kous gaan deze aderwanden verkleven, uiteindelijk verschrompelt en verdwijnt de spatader. Zijn functie wordt overgenomen door andere bloedvaten.
Nazorg: De kous wordt op de consultatie aangedaan, en dient 2 dagen dag en nacht aangehouden te worden, nadien volgens comfort nog tot 5 dagen overdag. De inspuiting kan een aantal keer herhaald worden volgens noodzaak. Mogelijke hinder: Licht brandend gevoel, wondjes/korstjes of bruinverkleuring van de huid (±10 procent). Verdwijnen bijna altijd spontaan binnen het jaar. Ook hier kan Reparil®/Hirudoid® helpen.
Mogelijke hinder: Lokale pijn en een hardere streng (zone) over het behandelde bloedvat. Resorptie (‘vertering’) hiervan kan enkele weken duren. Oppervlakkige flebitis: pijnlijke, rode en warme zone op en rond de plaats van behandeling. Hyperpigmentatie of bruinverkleuring over het behandelde bloedvat.
Sclerotherapie wordt ambulant uitgevoerd op de raadpleging en vraagt geen werkonbekwaamheid. Er wordt een vloeibaar product Aethoxysclerol ingespoten in de spatader welke de wand irriteert. Door het dragen van de kous gaan deze spataderwanden verschrompelen en verkleven.
Percutane laserbehandeling Percutane laserbehandeling wordt ambulant uitgevoerd op de raadpleging en vraagt geen werkonbekwaamheid. Het is een ideale behandeling voor kleinere spataders ter hoogte van de ledematen en eventueel het gelaat. Bij een laserbehandeling is het nodig de te behandelen zone vrij te maken van make-up, crèmes, en haargroei.
Tijdens de behandeling wordt met een gekoeld laserhandstuk over de huid gegaan. De laser laat de bloedvaatjes samensmelten en pigmenten uiteenvallen, zodat deze nadien door het lichaam kunnen worden afgebroken. Dit kan enkele weken tot maanden duren.
De diagnose van trombose van een diepe ader of diepe veneuze trombose (DVT) wordt gesteld met een echografie. Soms zal verder onderzoek noodzakelijk zijn (naar oorzaken van de trombose, maar ook naar weerslag op vb. hart en longen). Een van de meest voorkomende gevolgen van een DVT kan een klonter in de longslagader of longembolie zijn.
Een diepe veneuze trombose (DVT) is potentieel gevaarlijk, door het risico op longembolie. Daarom is een snelle diagnose en behandeling belangrijk. Ook het voldoende lang behandelen in hier belangrijk. De behandeling bestaat uit bloedverdunners (spuitjes of medicatie, steunkousen (klasse II liesmodel). In bepaalde gevallen kan de klonter operatief verwijderd worden. Uw arts helpt u hiermee afhankelijk van uw symptomen.
Controle afspraken met duplex worden meestal na 3 maand gepland.
De diagnose van een oppervlakkige gelegen ader of oppervlakkige thromboflebitis (OVT) (wordt klinisch en echografisch gesteld op de raadpleging. Soms is verder onderzoek aangewezen. Bij een OVT is het risico op longembolie veel lager dan bij een DVT.
De behandeling zal door uw arts naargelang uw symptomen worden bepaald en bestaat uit ontstekingsremmers, steunkousen (klasse II), eventueel tijdelijk een lage dosis bloedverdunners, lokaal ijs applicatie en eventueel Reparil of Hirudoid zalf lokaal.
Een controle afspraak wordt voorzien zo nodig.
Bij de behandeling van kwaadaardige aandoeningen is het van groot belang een juiste diagnose te verkrijgen en de uitgebreidheid van de aandoening te bepalen.
Meestal wordt de diagnose reeds door de longarts gesteld. De longarts maakt hiervoor gebruik van bloedanalyse, medische beeldvorming zoals RX thorax, CT thorax en PET-scan, sputum onderzoek, bronchoscopie en punctie via bronchoscopische echografie of EBUS, CT geleide puncties.
Soms kan geen van bovenstaande technieken tot een diagnose leiden. Longchirurgische technieken zijn dan de cervicale mediastinoscopie en de videoscopische exploratie.
Wij hechten er veel belang aan om de patiënt zelf nauw te betrekken in de behandeling. Een correcte, volledige en bevatbare informatie is daartoe essentieel. Daarom werd een informatiebrochure ontwikkeld, die u hieronder kunt downloaden.
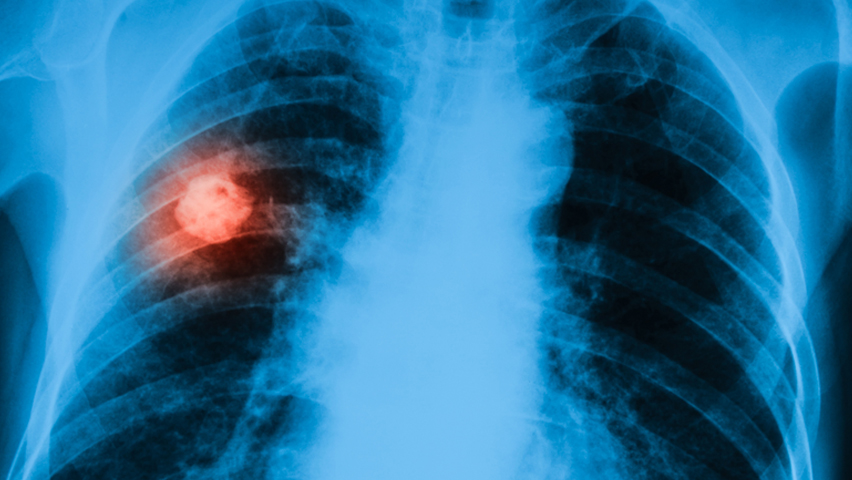
Een longoperatie kan nodig zijn bij hardnekkige infecties, sommige goedaardige longaandoeningen en vaak bij kwaadaardige aandoeningen. Hierbij zal een gedeelte van de long of soms de volledige long weggehaald worden. Bij bepaalde aandoeningen zoals ernstige infecties moet alleen de borstkasholte waarin de long zich bevindt ontdaan worden van ontstekingsweefsel. In sommige gevallen wordt een longingreep ook uitgevoerd om weefsel te kunnen bekomen om een correcte diagnose te kunnen stellen.
* Bronchoscopie: met een camera zal er via de neus of de mond in de luchtwegen gekeken worden. Dit onderzoek wordt meestal door de longarts gedaan Tegelijkertijd wordt er meestal een stukje weefsel weggenomen. Soms kan dit onderzoek ook gecombineerd worden met echogeleid aanprikken van bepaalde longletsels.
* Punctie: er wordt onder geleide van een CT scan of echografie met een fijne naald tussen de ribben geprikt om zo stukjes longweefsel weg te nemen in de zone van de long die men wil onderzoeken.
* Mediastinoscopie: deze ingreep gaat door op operatiezaal en wordt door de chirurg uitgevoerd onder algemene verdoving. Er wordt een kleine insnede van maximaal 4 cm gemaakt net boven het borstbeen in de hals. Vervolgens wordt met een camera in het gebied rond de luchtpijp gekeken en worden er op deze manier stukjes weefsel uit de lymfeklieren genomen voor microscopisch onderzoek. De ingreep gebeurt meestal in dagziekenhuis of met 1 overnachting.
* Parasternotomie: deze ingreep gaat door op operatiezaal en wordt door de chirurg uitgevoerd onder algemene verdoving. De chirurg maakt een insnede tussen de ribben aan de linkerzijde naast het borstbeen waarna er stukjes weefsel worden genomen voor microscopisch onderzoek. Deze ingreep wordt nog zelden uitgevoerd en is buiten in enkele specifieke gevallen volledig vervangen door de throacoscopie.
* Thoracoscopie: dit is een kijkoperatie die doorgaat op operatiezaal onder algemene verdoving. Er wordt via een insnede een camera tussen de ribben in de borstkas geplaatst, zo kan de arts in de borstkas kijken en een stukje weefsel weghalen voor onderzoek. Hiervoor bent u enkele dagen opgenomen in het ziekenhuis. Er worden geen ribben weggenomen of gebroken bij deze ingreep.
In geval van een longingreep kan dit op 2 manieren. De chirurg zal dit voor de ingreep in overleg met U bespreken.
Via een minimaal invasieve benadering (kijkoperatie), ook wel VATS genoemd (Video Assisted Thoracoscopic Surgery). De laatste jaren worden het merendeel van de longingrepen via een VATS-operatie uitgevoerd (85-90 % van alle longingrepen). Een VATS operatie heeft uitgesproken voordelen. Zo kan de patiënt sneller gemobiliseerd worden en is er duidelijk minder pijn post-operatief wat een sneller herstel betekent. Alhoewel een VATS-operatie de voorkeur heeft is dergelijke ingreep niet altijd mogelijk,. Dit kan zijn omdat de plaats van de operatie niet goed bereikbaar door bijvoorbeeld verklevingen tussen long en borstkas ten gevolge van een eerdere infectie. Een andere reden kan zijn als het gaat om bijvoorbeeld een groot longgezwel met eventuele ingroei in bloedvaten , hart of andere organen. Zoals bij elke minimaal invasieve ingreep is er een mogelijkheid dat er door onvoorziene omstandigheden naar een open ingreep overgeschakeld moet worden, dit wordt een conversie genoemd. . In bepaalde gevallen gebeurt een VATS-operatie met de hulp van een operatierobot (DaVinci, Intuitive Surgery). Deze ingreep wordt ook wel eens RATS operatie genoemd (Robotic Assistend Thoracic Surgery). Zelfs in de VATS -ingrepen is er de laatste jaren een evolutie geweest naar nog minder invasie. De ingreep wordt dan via één kleine incisie of werkpoort van maximaal 4cm uitgevoerd. Deze ingreep wordt dan uniportal VATS of uVATS of indien de ingreep mbv. robot uitgevoerd uRATS genoemd.
Via een open benadering: er wordt naargelang de ingreep een incisie thv de borstkas gemaakt met een maximale afstand van de afstand tussen schouderblad en tepel. Deze ingreep wordt een laterale thoracotomie genoemd. Via de insnede aan de zijkant van de borstkas worden de spieren gesplitst en de ribben,gespreid om toegang tot de longen te verkrijgen. De benadering via laterale thoracotomie wordt vooral nog gebruikt bij zeer grote of complexe longtumoren.
Uitslag weefselonderzoek
Na ongeveer een week is de uitslag van het weefselonderzoek bekend en die bespreekt de longarts (pneumoloog) met U. Eventuele nabehandeling en vooruitzichten worden met U besproken. We adviseren U om een naaste mee te nemen naar dit gesprek. Indien het gaat om een kankerdiagnose zal de verdere behandeling eveneens multi-disciplinair (MOC) besproken worden in aanwezigheid van longartsen, thoracaal chirurgen, oncologen en radiotherapeuten om u zo optimaal mogelijk verder op te volgen en te behandelen.
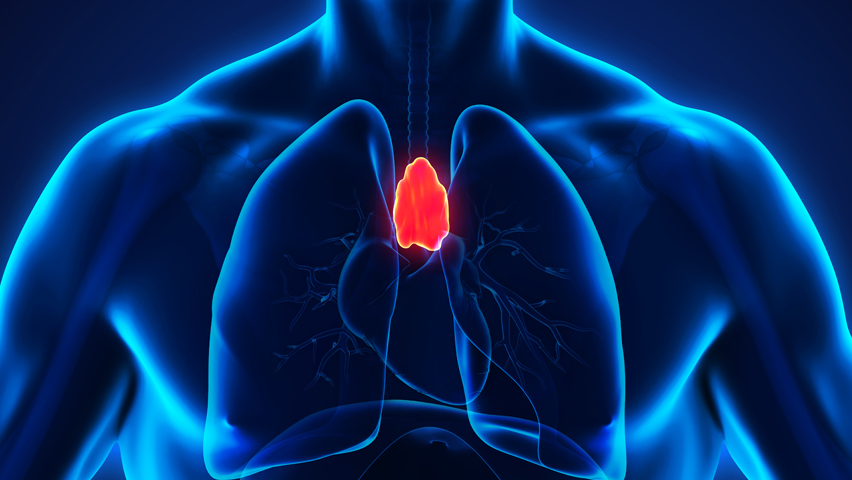
De thymus of “zwezerik “is een orgaan in de borstkas, achter het borstbeen. De thymus is op kinderleeftijd belangrijk bij rijping van het afweersysteem van het lichaam. Later in het leven heeft de thymus geen functie meer en neemt de omvang ervan af. Een thymoom is een meestal traag groeiende tumor van de tymus. Een thymoom komt vaak voor in de aanwezigheid van een neurologische ziekte genoemd “myasthenia gravis”.
Een lymfoom is een kwaadaardige aandoening thv de lymfeklieren. Er bestaan verschillende vormen van lymfeoom maar algemeen is eenHodgkin als Non-Hodgkin lymfoom de meest voorkomende. Bij een lymfoom is er meestal zwelling zwelling van de lymfeklieren in de hals, oksels of soms de liezen. Vaak zijn er ook zogenaamde B-symptomen zoals vermagering, vermoeidheid en nachtelijk zweten aanwezig.
Een teratoom is een goed of kwaadaardige tumor, die ontstaat uit stamcellen. Dit zijn cellen die nog veel andere soorten cellen kunnen vormen, van hartcellen tot botcellen. Hierdoor zitten er in deze tumor vaak allemaal verschillende weefsels, zoals huid, haren en botten.
Zoals er in alle organen een kwaadaardige tumor kan ontstaan, kan dit ook in het longvlies gebeuren. Het longvlies is een zeer dun vlies wat de binnenzijde van de borstkas en de longkwabben bedekt. De meest voorkomende longvliestumor is het mesothelioom. Deze tumor ontstaan door langdurige blootstelling aan asbest. De meeste mesotheliomen worden maar laattijdig ontdekt waardoor een genezende behandeling vaak niet meer mogelijk is. Ingrepen bij een mesothelioom hebben vaak het doel om de symptomen zo goed mogelijk te bestrijden.
Een tweede luik in de long- en thorax chirurgie is de behandeling van goedaardige aandoeningen.
Normaal zijn de longen verkleefd met de thoraxwand door een natuurlijk vacuüm in de borstkas. Tijdens het in-en uitademen volgt de long de bewegingen van de thorax. Wanneer het vacuüm wordt doorbroken tussen de longvliezen komt lucht tussen de long en de ribben en komt de long los van de borstkas en ontstaat er een klaplong of pneumothorax. Wanneer de klaplong beperkt is, zijn er soms weinig klachten. Wanneer deze belangrijk is kan er schouderpijn en kortademigheid ontstaan. Dan wordt een draineerbuis geplaatst, welke nodig is om het natuurlijk vacuüm te herstellen. Indien er een duidelijke oorzaak van de de klaplong zoals een uitstulping op het longweefsel of bulla (dit is longweefsel waaruit lucht lokaal lekt ) aanwezig zijn, kan dit met een kijkoperatie weggenomen worden zodat er geen klaplong meer aanwezig is.
Een vochtuitstorting rond de long of pleuravocht is een ophoping van vocht tussen de long en de borstkas. Normaal is de long verkleefd met d en is er maar een minimale hoeveelheid pleuravocht aanwezig in de borstkas.. Wanneer er teveel pleuravocht ontstaat door infectie, ontsteking, bloeding of tumoren wordt de long platgedrukt. Hierdoor kan kortademigheid, hoesten of pijn ontstaan.
Met een pleurapunctie kan het vocht op samenstelling beoordeeld worden voor de diagnose. Behandeling kan eventueel met een draineerbuisje, ofwel met een kijkoperatie voor biopname en eventueel verkleving of talcage van de longvliezen om de kans op herval te beperken.
Emfyseem is een chronische aandoening van de longen waarbij het longweefsel dat bestaat uit longblaasjes geleidelijk aan kapot gaat en grote holte in de longkwabben gaat vormen. Deze holte die zich zowel in de long kunnen bevinden maar ook als blazen op de long kunnen voorkomen worden bulla genoemd. Soms kunnen deze bulla zo groot worden dat ze de rest van het functionerende longweefsel verdringen en ademhalingsproblemen veroorzaken. In dit geval wordt er een operatieve wegname van deze bullen uitgevoerd zodat het volume van de long terug naar normaal wordt hersteld. Dergelijke ingreep wordt daarom ook volumereductiechirurgie genoemd.
Anderzijds zijn er veel oorzaken van emfyseem. Voor het exact bepalen van deze oorzaken is het vaak nodig om rechtstreeks weefselonderzoek van de aangetaste long uit te voeren. Hiervoor kan er dan een thoracoscopisch weefselbioptie genomen worden.
Bij het thoracic outlet syndroom ontstaan de symptomen doordat de slagader, ader of zenuw op een complexe manier geklemd raken tussen bot (sleutelbeen, eerste rib of halsrib) en spierbundels (scalenus, pectoralis). Symptomen kunnen divers zijn, van zwelling tot koudegevoel of vermoeidheid en tintelingen. Diagnose wordt gesteld bij klinisch onderzoek en zo nodig EMG en CT/NMR angiografie in uitlokkende houding. De klachten verbeteren zelden met kinesitherapie. Wel kan er een goede controle van de klachten bekomen worden door de regio te laten infiltreren via de Pijnkliniek. Dit wordt een scalenusblock genoemd. Indien ondanks dit de klachten toch blijven kan er best een heelkundige wegname van de eerste rib uitgevoerd worden. De beste manier waarop dit gebeurt ( via de borstkas, via de oksel of via een insnede onder het sleutelbeen ) al dan niet met behulp van de robot zal Uw arts met U bespreken.
De trechterborst of pectus excavatum is een vervorming van de borstkas, waarbij het borstbeen ten opzichte van de rest van de borstwand te diep ligt. Niet elke patiënt met een trechterborst komt in aanmerking voor een operatie. Soms is de pectus is niet diep genoeg waardoor een operatie meer (mogelijke) nadelen dan voordelen heeft. Bij jongeren onder de 14 jaar wordt er meestal afgewacht, omdat er een grote kans is dat de trechterborst terugkomt als ze nog gaan groeien. De heelkundige behandeling van een trechterborst bestaat uit een metalen staaf thv de borstkas of Nuss bar. Bij de ingreep wordt via een kijkoperatie een metalen beugel of Nuss bar achter het borstbeen geplaatst via 2 kleine insneden aan de zijkant van de borstkas. Door de beugel, die na twee à drie jaar weer wordt verwijderd, komt het borstbeen naar voren.
De kippenborst of pectus carinatum is een vervorming van de borstkas, waarbij het borstbeen ten opzichte van de rest van de borstwand naar voor ligt. Niet elke patiënt met een kippenborst komt in aanmerking voor een operatie. Soms is de pectus is niet afwijkend genoeg waardoor een operatie meer (mogelijke) nadelen dan voordelen heeft. Bij jongeren onder de 14 jaar wordt er meestal afgewacht, omdat er een grote kans is dat de afwijking terugkomt als ze nog gaan groeien. De heelkundige behandeling gebeurt naar analogie van een rechterborst met een metalen beugel genaamd Abramson bar welke men in tegenstelling van de rechterborst voor het borstbeen plaatst
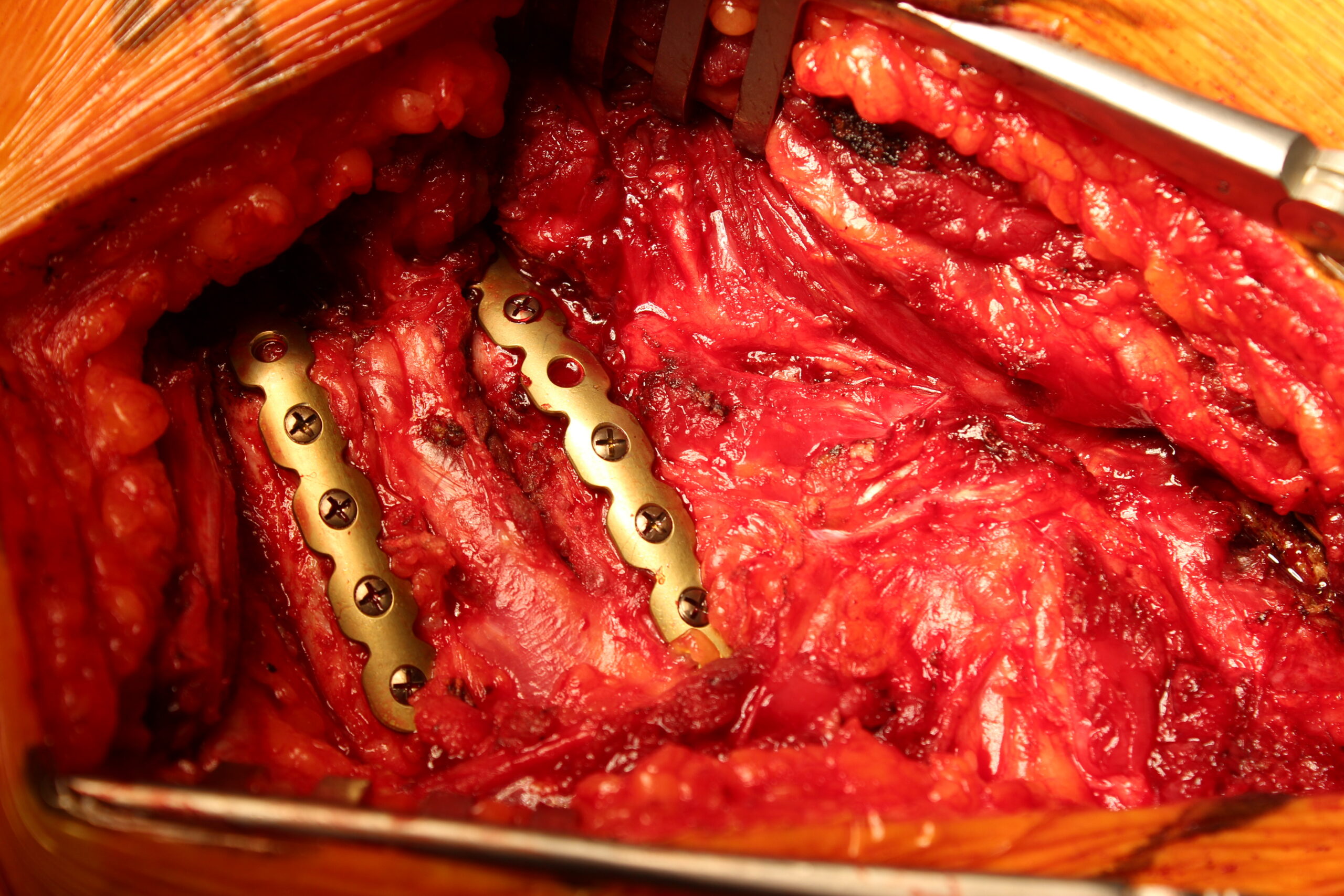
Ten gevolge van een ongeval kunnen er één of meerdere breuken optreden thv de ribben. Meestal geneest dit zonder blijvende problemen, maar indien er meerdere ribben op verschillende plaatsen gebroken zijn ontstaat er een fladderthorax of “flail chest” . Dit kan enorm de beademing bemoeilijken. Dit is een reden om in het acute moment de ribbreuken te behandelen met plaat en schroefosteosynthese ( naar analogie van bijv een pols- of enkelbreuk). Een andere reden om ribbreuken met plaat- en schroefosteosynthese te behandelen is als er na verloop van tijd geen natuurlijke heling thv de fractuur optreedt ( paseudarthrose).
Bij breuken van het borstbeen wordt er enkel een plaat-en schroef osteosynthese toegepast bij sterk verplaatste breuken en/of dreigend letsel aan de achterliggende hart of grote bloedvaten.
Bij overmatig zweten van de handen of oksels (hyperhidrosis palmaris/axillaris) worden eerst niet-chirurgische behandelingen geprobeerd : sterke antizweetpreparaten of medicatie, botuline-injecties. Wanneer deze onvoldoende helpen kan een thoracale sympatectomie uitgevoerd worden via een kijkoperatie in de borstkas. Hierbij wordt er met behulp van de operatierobot zeer selectief de zenuwbanen van de zweetklieren van handen en/of oksels doorgenomen zonder aantasting van andere zenuwen.
Een hartritmestoornis is een verstoring van het normale hartritme. De oorsprong van een hartritmestoornis kan zich in verschillende plaatsen in het hart bevinden.
Een ritmestoornis kan bestaan uit: een of enkele extra hartslagen; een volledig onregelmatige hartslag; een te snelle hartslag; een te trage hartslag.
Bij vermoeden van een ernstige aandoening of bij twijfel zal de arts je doorverwijzen naar een hartspecialist (cardioloog). Die zal verder onderzoek verrichten zoals: een ECG tijdens inspanning; een ECG-opname gedurende 24 uur (Holter); een echografie van het hart; zo nodig een onderzoek van de kransslagaders.
Je komt in aanmerking voor een pacemaker in geval van:
* te traag hartritme met klachten (symptomatische bradycardie): een duidelijk bewijs tussen een traag hartritme en klachten (duizeligheid, flauwvallen) is de belangrijkste reden om een permanente pacemaker te plaatsen. Het is belangrijk om eerst de andere oorzaken van een te traag hartritme uit te sluiten en deze zo nodig te behandelen.
* aangetaste geleidingsknoop in de voorkamers (sinusknoopdisfunctie): te trage hartslag, met symptomen van duizeligheid, flauwvallen of hartinsufficiëntie, of onvoldoende reactie van het hart op inspanningen.
* verstoorde geleiding van de voorkamers naar de kamers (atrioventriculair blok).
Je komt in aanmerking voor een ICD bij levensbedreigende hartritmestoornissen en om een plotse hartdood te voorkomen, en heeft dus een preventieve functie. Die preventie kan primair zijn, om complicaties te voorkomen die er nog niet (geweest) zijn, of secundair, om herval te voorkomen van eerdere complicaties.

Een pacemaker registreert het hartritme en geeft impulsen wanneer het ritme onder een bepaalde drempel zakt.
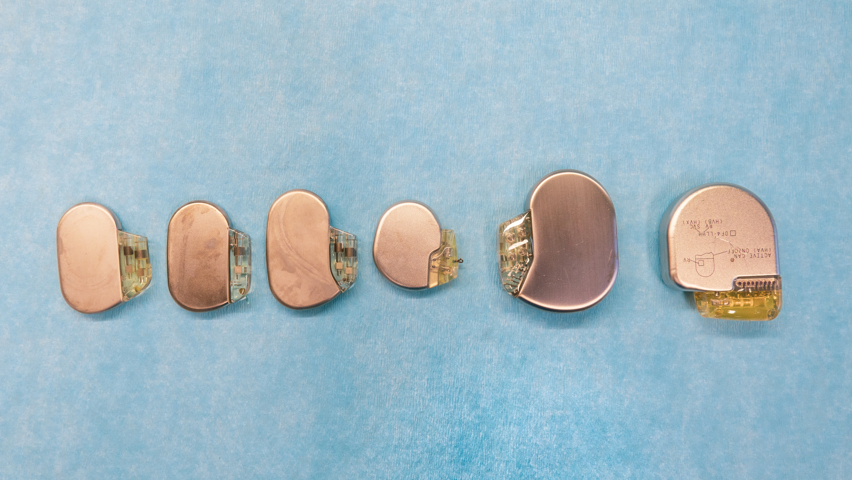
De hartspier trekt samen onder invloed van een elektrische prikkel. Deze ontstaat in een speciale zenuwknoop, de sinusknoop, die in de hartwand ligt van de rechtervoorkamer. Van daaruit wordt de elektrische stroom verder geleid door heel de hartspier. Er kunnen afwijkingen ontstaan in dit systeem, zodat de prikkels niet meer regelmatig gevormd worden, te traag, te snel of helemaal niet meer. Dit kan onschuldig zijn, maar kan ook levensbedreigende vormen aannemen. Sommige afwijkingen kunnen gecorrigeerd worden met een zogenaamde implanteerbare cardiovertor-defibrillator (ICD), een apparaatje dat ingeplant wordt en een elektrische stroom door het hart kan sturen. Op die manier kan het normale hartritme hersteld worden. Met dit apparaat kan ook de eigen activiteit van het elektrisch systeem kortgesloten worden als er een eigen levensbedreigend ritme wordt gedetecteerd. Het systeem wordt dan als het ware gereset om daarna weer zijn normale activiteit te hernemen. Deze apparaten zijn iets groter dan een pacemaker.
Net zoals bij elke vorm van implantaat kunnen er ook bij PM en AICD toestellen complicaties optreden. Meestal gaat het hier om een infectie van het toestel en zijn geleidingsdraad (of lead) of breuken thv. de geleidingsdraad. Vaak dient om dit te oplossen het toestel en geleidingsdraad verwijderd te worden. Het verwijderen van de geleidingsdraad vereist de nodige ervaring gezien de mogelijke complicaties. Dit kan gebeuren langs de oorspronkelijke implantatieplaats of langs een catheter in de lies.
Rond deze problematiek is er een grote expertise over de jaren opgebouwd op de dienst Vaat- en Thoraxheelkunde. Tevens beschikken we over de nodige materialen om al deze extracties of verwijderingen tot een goed einde te brengen zoals een lasertoestel en specifieke catheters.
Bij nood aan hemodialyse omwille van een verminderde nierfunctie kan in overleg met de nierarts gekozen worden voor het aanleggen van een AV fistel of het plaatsen van een dialysecatheter.
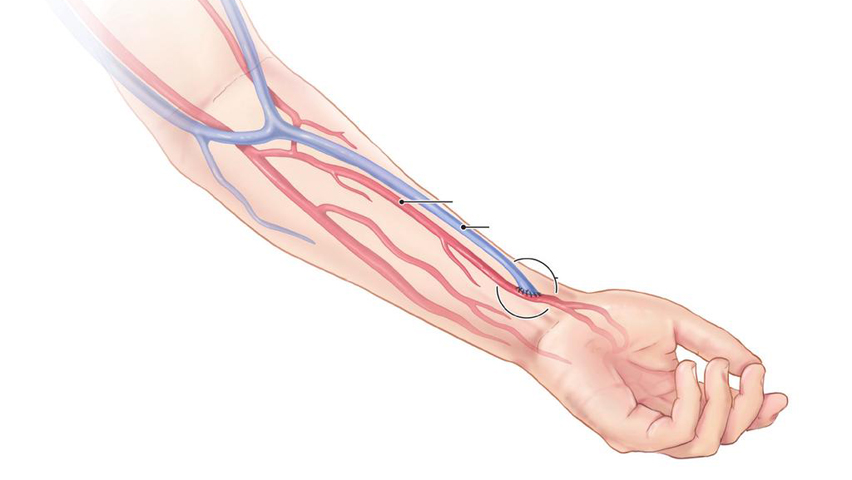
Voor patiënten kandidaat voor nierdialyse, kan het soms nodig zijn een AV-fistel aan te leggen op de arm. Dit is een verbinding tussen een slagader en ader die dan toelaat de dialyse mogelijk te maken. Soms wordt gebruik gemaakt van een kunststof prothese.
Voor sommige nierdialysepatiënten kan er geen AV-fistel aangelegd worden en zal er een dialysecatheter in de hals geplaatst worden.
Bij nood aan hemodialyse omwille van een verminderde nierfunctie kan in overleg met de nierarts gekozen worden voor het aanleggen van een AV fistel of het plaatsen dan een dialysecatheter.
Een fistel wordt aangemaakt door een slagader te verbinden met een ader. Een dergelijke verbinding wordt meestal ter hoogte van de pols of de elleboogholte gemaakt. Om een fistel aan te leggen is een chirurgische ingreep onder algemene verdoving nodig. U wordt hiervoor doorgaans 1 nacht opgenomen in het ziekenhuis. De fistel kan meestal na een 6-tal weken aangeprikt worden.
Preoperatief zal er een echografie gebeuren om zowel de ader als de slagader te beoordelen, zo zal de plaats van de AV fistel bepaald worden door uw arts.
Bij het aanleggen van een AV fistel wordt een chirurgische verbinding gemaakt tussen de ader en slagader ter hoogte van de pols, de voorarm of de elleboog. Na enkele weken zal de fistel groeien, en kan de ader dan worden aangeprikt door de dialyseverpleegkundige voor de dialyse.
Het wondje dient 10 dagen droog gehouden te worden. Spannende kledij wordt best vermeden thv de arm. Hechtingen worden verwijderd na 10-14 dagen.
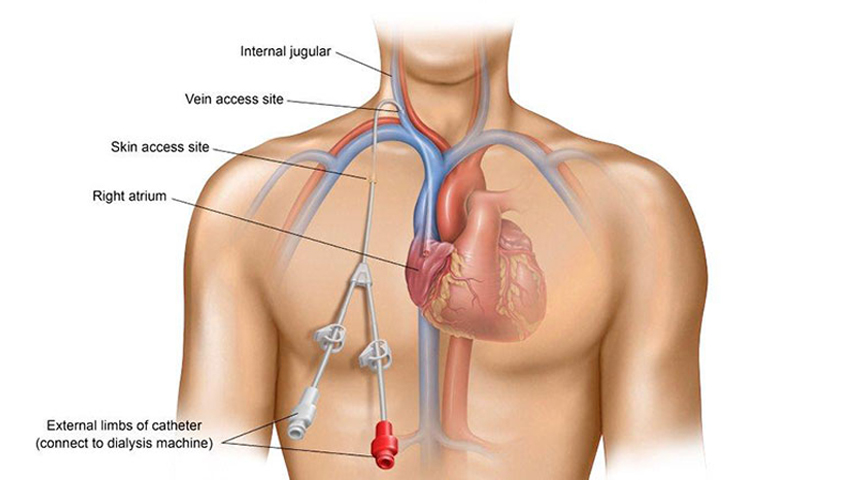
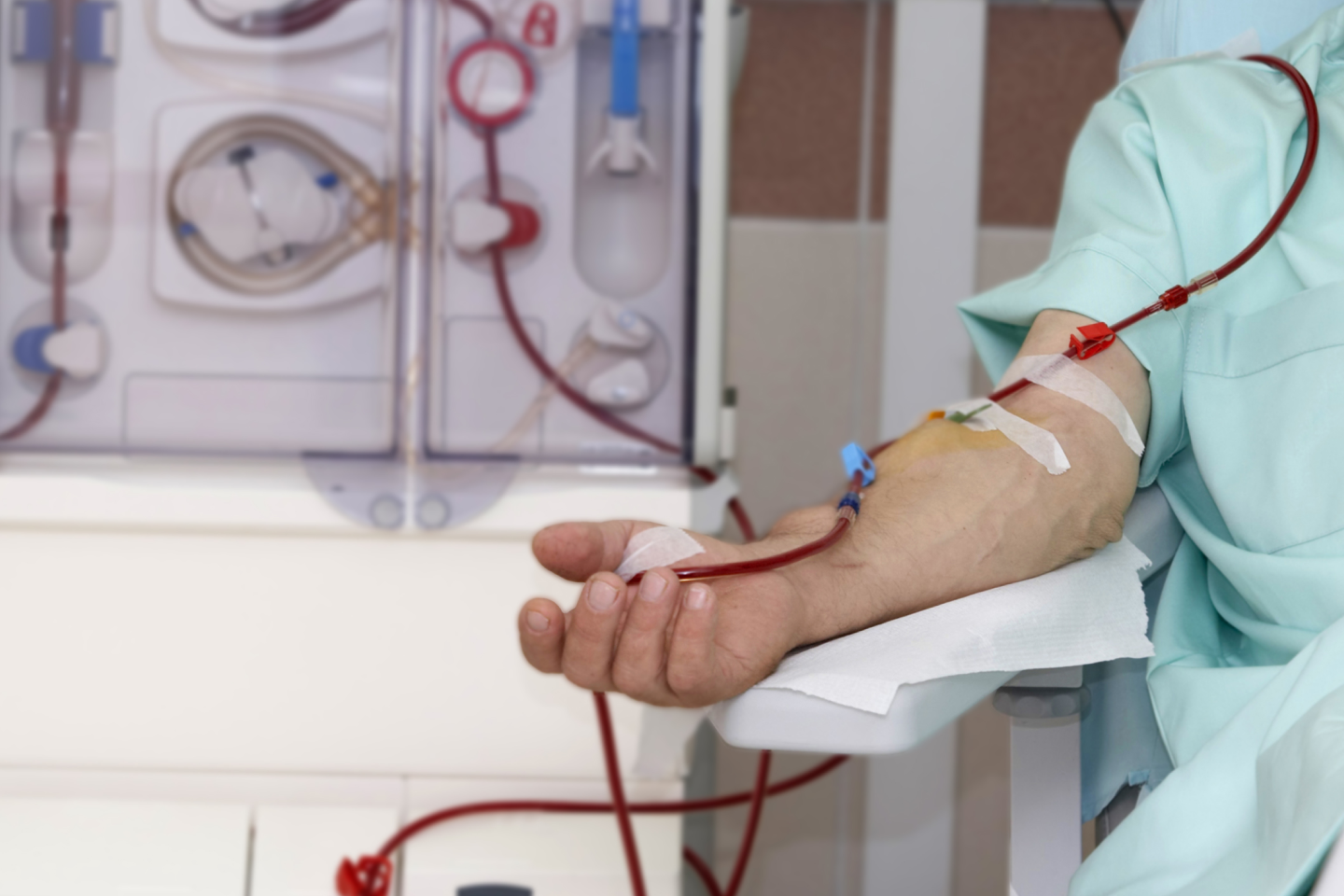
Een dialysekatheter geeft toegang tot de bloedbaan. Het is belangrijk de katheter goed te verzorgen en problemen snel te melden.
Voor hemodialyse is een toegang tot de bloedbaan noodzakelijk. Een dialysekatheter is een kunststof slangetje van ongeveer 20 cm lang. Deze katheter is ingebracht in een ader. Dat kan zijn de halsader, de ader onder het sleutelbeen of in de liesader. De katheter vormt een ‘open’ verbinding met de bloedbaan en is daardoor zeer infectiegevoelig. Daarom is zorgvuldige behandeling en verzorging van de katheter zeer belangrijk.
Met een echografie wordt tijdens het plaatsen van de catheter nagekeken of de ader mooi doorgankelijk is.
Een getunnelde dialysecatheter wordt onderhuids geplaatst in de hals. De catether wordt ter hoogte van de halsbasis geplaatst en loopt naar de centrale bloedvaten, zodat het dialysetoestel voldoende bloedstroom krijgt over de catheter. De catheter kan als tussenoplossing gekozen worden of langere tijd gebruikt worden zo nodig.
De catheter wordt verzorgd tijdens de dialyse.
Embolisatie is het afsluiten of dichtmaken van een bloedvat via een katheter. Er zijn verschillende redenen om een embolisatie uit te voeren, bijvoorbeeld bij een bloeding of om de bloedtoevoer naar een tumor of vleesboom te beïnvloeden.
De embolisatie gebeurt onder lokale verdoving, soms ook onder algemene verdoving.
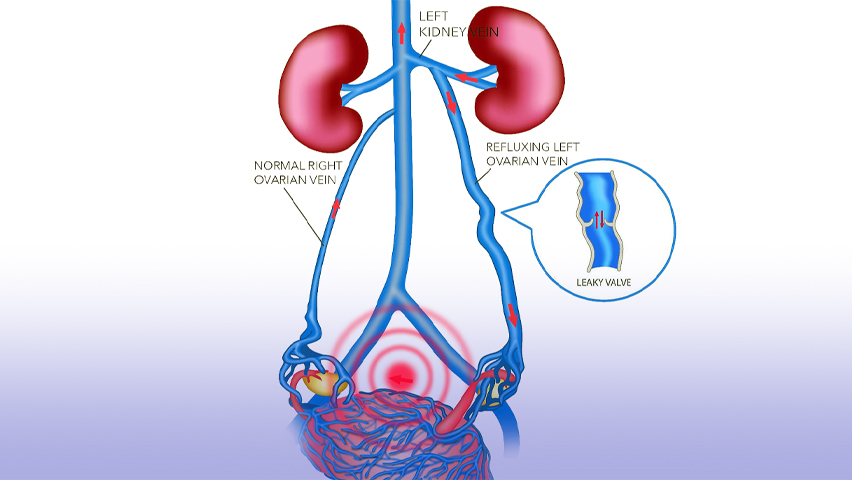
Patiënten met pelvisch congestie syndroom kunnen last hebben van chronische onderbuikspijn of druk. Vaak betreft het vrouwen met lang bestaande klachten waarvoor geen duidelijke oorzaak wordt aangetoond. Soms zijn deze spataders uitwendig zichtbaar op de schaamlippen of rond de liesstreek. De klachten kunnen soms verergeren tijdens de menstruaties. Bij mannen zijn deze spataders ook gekend als varicocoele. Dit wordt meestal behandeld door de uroloog.
Het pelvisch congestie syndroom of PCS geeft voornamelijk klachten van een atypische druk in de onderbuik bij vrouwen. PCS ontstaat meestal door een spatadervorming thv de afvoerende ader van de eierstokken en de aders van het kleine bekken. Dikwijls werd er omwille van de buikklachten al uitgebreide onderzoekingen uitgevoerd. Echo CT of MR angiografie met veneuze fase wordt als diagnostisch onderzoek uitgevoerd om de oorzakelijk bloedvaten aan te tonen en zo de behandelingswijze te bepalen.
Met een prik in de lies wordt via een catheter de spatader in de buik en het kleine bekken opgezocht. Deze wordt dan met lijm en coils (kleine veertjes) dichtgemaakt, zodat de overdruk in het bekken verdwijnt, en zo ook de klachten verbeteren.
De ingreep gebeurt in dagziekenhuis. Pijnstilling wordt voorzien zo nodig voor de eerste dagen. Het werk kan snel hervat worden, gezien u weinig hinder ondervindt.
Bij een bloeding kan het aanvoerende bloedvat door een embolisatie kan bij een afgesloten worden via een minimaal invasieve techniek. Wanneer de bloeding zichtbaar is op CT angiografie kan er voor een embolisatie gekozen worden. Via een prik in de lies wordt met een catheter het bloedende bloedvat opgezocht en met lijm of coils (kleine veertjes) dichtgemaakt.
Na het plaatsen van een endoprothese of EVAR wordt het aorta aneurysma regelmatig gevolgd op CT scan. Indien er groei optreedt moet gezocht worden naar de reden hiervoor. Heel vaak is de reden voor deze groei een inwendige lekkage in het aneurysma vanuit kleine zijtakjes. Dit wordt ook een endoleak genoemd. Een endoleak kan bijna altijd met een embolisatie behandeld worden. Via een prik in de lies wordt met een catheter wordt het aanvoerende bloedvat opgezocht, en met lijm of coils (kleine veertjes) dichtgemaakt. Hierdoor zal het aneurysma niet meer verder groeien maar stabiliseren of zelfs kleiner kunnen worden. Alternatieve behandelmethoden ter behandeling van een endoleak zijn het bijplaatsen van een extra stent of de stent te verwijderen en vervangen door een kunststofprothese.
Uterusmyomen (ook vleesbomen genoemd) zijn goedaardige gezwellen die zich ontwikkelen in de spierwand van de baarmoeder (uterus). Deze gezwellen veroorzaken niet altijd last en pijn, maar door hun grootte en hun plaats kunnen ze leiden tot hevige bloedingen en zwaartegevoel. Tevens kunnen door de aanwezigheid van fibromen of myomen zwangerschappen meer risicovol zijn.
Met een prik in de lies wordt via een catheter de bloedtoevoer naar het myoom opgezocht, en met partikels ( kleine plastic fragmenten ) worden dan de aanlvoerende bloedvaten van deze myomen en fibromen dichtgemaakt. Hierdoor sterven de myomen en fibromen geleidelijk aan af. Waardoor de klachten klachten verbeteren.
De ingreep gebeurt meestal in klassieke hospitalisatie met overnachting. Pijnstilling wordt voorzien zo nodig voor de eerste dagen. Het werk kan snel hervat worden, gezien u weinig hinder ondervindt.